Модуль 2. Клиническая симптоматика, современные методы диагностики и лечения новой коронавирусной инфекции
2.1. Особенности клинической симптоматики
Инкубационный период составляет от 2 до 14 суток, в среднем 5-7 суток.
Для COVID-19 характерно наличие клинических симптомов острой респираторной вирусной инфекции:
• повышение температуры тела (>90 %);
• кашель (сухой или с небольшим количеством мокроты) в 80 % случаев;
• одышка (55 %);
• утомляемость (44 %);
• ощущение заложенности в грудной клетке (>20 %).
Также могут отмечаться боль в горле, насморк, снижение обоняния и вкуса, признаки конъюнктивита.
Наиболее тяжелая одышка развивается к 6-8-му дню от момента инфицирования. Также установлено, что среди первых симптомов могут быть миалгия (11 %), спутанность сознания (9 %), головные боли (8 %), кровохарканье (5%), диарея (3%), тошнота, рвота, сердцебиение. Данные симптомы в дебюте инфекции могут наблюдаться и при отсутствии повышения температуры тела.
Клинические варианты и проявления COVID-19:
• Острая респираторная вирусная инфекция (поражение только верхних отделов дыхательных путей);
• Пневмония без дыхательной недостаточности;
• Пневмония с ОДН;
• ОРДС;
• Сепсис;
• Септический (инфекционно-токсический) шок.
Гипоксемия (снижение SpO2 менее 88 %) развивается более чем у 30 % пациентов.
Классификация COVID-19 по степени тяжести
Легкое течение
• Температура тела ниже 38,5 °C, кашель, слабость, боли в горле • Отсутствие критериев среднетяжелого и тяжелого течения
Среднетяжелое течение
• Лихорадка выше 38,5 °C
• ЧДД более 22/мин
• Одышка при физических нагрузках
• Пневмония (подверженная с помощью КТ легких)
• SpO2 < 95%
• СРБ сыворотки крови более 10 мг/л
Тяжелое течение
• ЧДД более 30/мин
• SpO2 ≤ 93%
• PaO2 /FiO2 ≤ 300 мм рт.ст.
• Прогрессирование изменений в легких по данным рентгенографии, КТ, УЗИ (увеличение в объеме изменений в легких более чем на 50% через 24-48 ч)
• Снижение уровня сознания, ажитация
• Нестабильная гемодинамика (систолическое АД менее 90 мм рт.ст. или диастолическое АД менее 60 мм рт.ст., диурез менее 20 мл/час)
• Лактат артериальной крови > 2 ммоль/л
• qSOFA > 2 балла
Крайне тяжелое течение
• ОДН с необходимостью респираторной поддержки (инвазивная вентиляции легких)
• Септический шок
• Полиорганная недостаточность
Таблица 1. Критерии оценки степени тяжести

У 80% пациентов заболевание протекает в легкой форме ОРВИ. Средний возраст пациентов в КНР составляет 51 год, наиболее тяжелые формы развивались у пациентов пожилого возраста (60 и более лет), среди заболевших пациентов часто отмечаются такие сопутствующие заболевания, как сахарный диабет (в 20%), артериальная гипертензия (в 15%), другие сердечно-сосудистые заболевания (15%).
Двадцать процентов подтвержденных случаев заболевания, зарегистрированных в КНР, были классифицированы органами здравоохранения КНР как тяжелые (15% тяжелых больных, 5% в критическом состоянии). При тяжелом течении часто наблюдались быстро прогрессирующее заболевание нижних дыхательных путей, пневмония, ОДН, ОРДС, сепсис и септический шок. В г. Ухань практически у всех пациентов с тяжелым течением заболевания зарегистрирована прогрессирующая ОДН: пневмония диагностируется у 100% больных, а ОРДС – более чем у 90% больных.
2.2. Методы диагностики COVID-19
Алгоритм обследования пациента с подозрением на COVID-19
При наличии факторов, свидетельствующих о случае, подозрительном на коронавирусную инфекцию, вызванную SARS-CoV-2, пациентам вне зависимости от вида оказания медицинской помощи проводится комплекс клинического обследования для определения степени тяжести состояния, включающий сбор анамнеза, физикальное обследование, исследование диагностического материала с применением методов амплификации нуклеиновых кислот, пульсоксиметрию.
По результатам проведенного комплекса клинического обследования решается вопрос о виде оказания медицинской помощи и объеме дополнительного обследования. Алгоритм действий врача по обследованию пациентов, подозрительных на COVID-19 приведен на рисунке № 1 Приложения 2 Временных Методических рекомендаций Версии 5 (Электронная библиотека Цикла).
Диагноз устанавливается на основании клинического обследования, данных эпидемиологического анамнеза и результатов лабораторных исследований.
1. Подробная оценка всех жалоб, анамнеза заболевания, эпидемиологического анамнеза.
При сборе эпидемиологического анамнеза устанавливается наличие зарубежных поездок за 14 дней до первых симптомов, а также наличие тесных контактов за последние 14 дней с лицами, подозрительными на инфицирование SARS-CoV-2, или лицами, у которых диагноз подтвержден лабораторно.
2. Физикальное обследование с установлением степени тяжести состояния пациента, обязательно включающее:
• оценку видимых слизистых оболочек верхних дыхательных путей, — аускультацию и перкуссию легких,
• пальпацию лимфатических узлов,
• исследование органов брюшной полости с определением размеров печени и селезенки,
• термометрию,
• термометрию,
• оценку уровня сознания,
• измерение частоты сердечных сокращений, артериального давления, частоты дыхательных движений.
• пульсоксиметрия с измерением SpO2 для выявления дыхательной недостаточности и оценки выраженности гипоксемии.
3. Лабораторная диагностика этиологическая:
• выявление РНК SARS-CoV-2 с применением методов амплификации нуклеиновых кислот.
Инструкция по проведению этиологической лабораторной диагностики коронавирусной инфекции представлена в Приложении Временных Методических рекомендаций Версии 5 (Электронная библиотека Цикла).
4. Лабораторная и инструментальная диагностика общая:
Общий (клинический) анализ крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы.
Биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин, лактат, лактатдегидрогеназа тропонин, ферритин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования.
Исследование уровня СРБ в сыворотке крови. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии.
Пульсоксиметрия с измерением SpO2 для выявления дыхательной недостаточности и оценки выраженности гипоксемии. Пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность. Пациентам с признаками острой дыхательной недостаточности (ОДН) (SрO2 менее 90%) рекомендуется исследование газов артериальной крови с определением PaO2, PaCO2, pH, бикарбонатов, лактата.
Пациентам с признаками ОДН рекомендуется определение тромбокрита, выполнение коагулограммы с определением протромбинового времени, международного нормализованного отношения, D-димера и активированного частичного тромбопластинового времени.
Лучевые методы исследований применяются для первичной диагностики, оценки динамики, определения показаний к переводу в отделение реанимации и интенсивной терапии, выписке.
Принципы выбора лучевых методов исследований:
1. Симптомы и клинические признаки ОРВИ отсутствуют (даже на фоне релевантных анамнестических данных) – применение лучевых исследований не показано.
2. Симптомы и клинические признаки ОРВИ есть – рекомендуется выполнение рентгенографии ОГК.
3. Симптомы и клинические признаки ОРВИ есть, имеется подозрение на COVID-19 (в том числе на основе анамнестических данных):
– рекомендуется выполнение компьютерной томографии ОГК;
– рекомендуется выполнение рентгенографии ОГК или УЗИ ОГК при отсутствии возможности проведения компьютерной томографии ОГК.
4. Оценка динамики верифицированной пневмонии COVID-19, вызванной SARS-CoV-2 (COVID-19):
— компьютерная томография ОГК;
— рентгенография ОГК (портативный рентген-аппарат) и ультразвуковое исследование ОГК (дополнительный метод) у пациентов в критическом состоянии, находящихся в отделениях интенсивной терапии и реанимации, при невозможности их транспортировки или при отсутствии возможности выполнения компьютерной томографии.
Сортировка направлений на КТ при массовом поступлении – рекомендуется выполнение ультразвукового исследования. Лучевые методы диагностики не рекомендованы для скрининга (в амбулаторных условиях).
Электрокардиография (ЭКГ) в стандартных отведениях рекомендуется всем пациентам. Данное исследование не несет в себе какой-либо специфической информации, однако в настоящее время известно, что вирусная инфекция и пневмония помимо декомпенсации хронических сопутствующих заболеваний увеличивают риск развития нарушений ритма и острого коронарного синдрома, своевременное выявление которых значимо влияет на прогноз.
Кроме того, определенные изменения на ЭКГ (например, удлинение интервала QT) требуют внимания при оценке кардиотоксичности ряда антибактериальных препаратов (респираторные фторхинолоны, макролиды), противомалярийных препаратов, применяемых в настоящее время в качестве этиотропных препаратов для лечения COVID-19).
Принятие решения о необходимости госпитализации осуществляется с учетом требований, предусмотренных приказом Минздрава России от 19.03.2020 № 198н «О временном порядке организации работы медицинских организаций в целях реализации мер по профилактике и снижению рисков распространения новой коронавирусной инфекции COVID-19».
Лабораторная диагностика COVID-19
Лабораторное обследование на COVID-19 в обязательном порядке проводится следующим категориям лиц:
1) Вернувшиеся на территорию Российской Федерацию с признаками респираторных заболеваний;
2) Контактировавшие с больным COVID-2019;
3) С диагнозом «внебольничная пневмония»;
4) Старше 65 лет, обратившиеся за медицинской помощью с симптомами респираторного заболевания;
5) Медицинские работники, имеющие риски инфицирования COVID-2019 на рабочих местах, – 1 раз в неделю, а при появлении симптомов, не исключающих COVID-2019, – немедленно;
6) Находящиеся в учреждениях постоянного пребывания независимо от организационно-правовой формы (специальные учебно-воспитательные учреждения закрытого типа, кадетские корпуса, дома-интернаты, учреждения ФСИН России) и персонал таких организаций – при появлении симптомов респираторного заболевания.
Лабораторное обследование на COVID-19 рекомендуется проводить всем лицам с признаками острой респираторной инфекции по назначению медицинского работника.
Для лабораторной диагностики COVID-19 применяется с применением методов амплификации нуклеиновых кислот.
Основным видом биоматериала для лабораторного исследования является материал, полученный при заборе мазка из носоглотки и/или ротоглотки. В качестве дополнительного материала для исследования могут использоваться мокрота (при наличии), промывные воды бронхов, полученные при фибробронхоскопии (бронхоальвеолярный лаваж), (эндо)трахеальный, назофарингеальный аспират, биопсийный или аутопсийный материал легких, цельная кровь, сыворотка, фекалии.
Все образцы, полученные для лабораторного исследования, следует считать потенциально инфекционными, и при работе с ними должны соблюдаться требования СП 1.3.3118-13 «Безопасность работы с микроорганизмами I — II групп патогенности (опасности)». Медицинские работники, которые собирают или транспортируют клинические образцы в лабораторию, должны быть обучены практике безопасного обращения с биоматериалом, строго соблюдать меры предосторожности и использовать средства индивидуальной защиты (СИЗ).
Транспортировка образцов осуществляется с соблюдением требований СП 1.2.036-95 «Порядок учета, хранения, передачи и транспортирования микроорганизмов I — IV групп патогенности». На сопровождающем формуляре необходимо указать наименование подозреваемой ОРИ, предварительно уведомив лабораторию о том, какой образец транспортируется. Транспортировка возможна на льду.
Лабораторная диагностика COVID-2019 в субъектах Российской Федерации может проводиться в лабораториях организаций, имеющих санитарно-эпидемиологическое заключение на работу с возбудителями III-IV группы патогенности с использованием методов диагностики, не предполагающих накопление возбудителя, соответствующие условия работы и обученный персонал.
В случае получения положительного результата на COVID-19 руководитель лаборатории медицинской организации обязан немедленно проинформировать ближайший территориальный орган Роспотребнадзора и передать материал в Центр гигиены и эпидемиологии в субъекте Российской Федерации.
Медицинские организации, выявившие случай заболевания COVID-19 (в т.ч. подозрительный), вносят информацию о нем в информационную систему (https://ncov.ncmbr.ru) в соответствии с письмом Минздрава России №30-4/И/2-1198 от 07.02.2020.
Для проведения дифференциальной диагностики у всех заболевших проводят исследования с применением методов амплификации нуклеиновых кислот на возбудители респираторных инфекций: вирусы гриппа типа А и В, респираторно-синцитиальный вирус (РСВ), вирусы парагриппа, риновирусы, аденовирусы, человеческие метапневмовирусы, MERS-CoV.
Обязательно проведение микробиологической диагностики (культуральное исследование) и/или ПЦР-диагностики на Streptococcus pneumoniae, Haemophilus influenzae type B, Legionella pneumophila, а также иные возбудители бактериальных респираторных инфекций нижних дыхательных путей. Для экспресс- диагностики могут использоваться экспресс-тесты по выявлению пневмококковой и легионеллезной антигенурии.
Стандартное определение случая заболевания COVID-19
Подозрительный на COVID-19 случай
Клинические проявления острой респираторной инфекции (температура тела выше 37,5 °C и один или более из следующих признаков: кашель – сухой или со скудной мокротой, одышка, ощущение заложенности в грудной клетке, насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95%, боль в горле, насморк и другие катаральные симптомы, слабость, головная боль, аносмия, диарея) при отсутствии других известных причин, которые объясняют клиническую картину вне зависимости от эпидемиологического анамнеза.
Вероятный случай COVID-19
1. Клинические проявления острой респираторной инфекции (температура тела выше 37,5 °C и один или более признаков: кашель, сухой или со скудной мокротой, одышка, ощущение заложенности в грудной клетке, насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95%, боль в горле, насморк и другие катаральные симптомы, слабость, головная боль, аносмия, диарея) при наличиихотя бы одного из эпидемиологических признаков:
• возвращение из зарубежной поездки за 14 дней до появления симптомов;
• наличие тесных контактов за последние 14 дней с лицом, находящимся под наблюдением по COVID-19, который в последующем заболел;
• наличие тесных контактов за последние 14 дней с лицом, у которого лабораторно подтвержден диагноз COVID-19;
• работа с больными с подтвержденными и подозрительными случаями COVID-19.
2. Наличие клинических проявлений тяжелой пневмонии, с характерными изменениями в легких по данным компьютерной томографии или обзорной рентгенографии органов грудной клетки вне зависимости от результатов однократного лабораторного исследования на наличие РНК SARS-CoV-2 и эпидемиологического анамнеза.
3. Подозрительный на COVID-19 случай при невозможности проведения лабораторного исследования на наличие РНК SARS-CoV-2.
Подтвержденный случай COVID-19
Положительный результат лабораторного исследования на наличие РНК SARS-CoV-2 с применением методов амплификации нуклеиновых кислот вне зависимости от клинических проявлений.
Другие случаи, требующие обследования на COVID-19.
При обращении в медицинские учреждения пациентов без признаков поражения дыхательной системы при наличии следующих данных эпидемиологического анамнеза:
• возвращение из зарубежной поездки за 14 дней до обращения;
• наличие тесных контактов за последние 14 дней с лицами, находящимися под наблюдением по инфекции, вызванной новым
коронавирусом SARS-CoV-2, которые в последующем заболели;
• наличие тесных контактов за последние 14 дней с лицами, у которых лабораторно подтвержден диагноз COVID-19;
• работа с больными с подтвержденными и подозрительными случаями COVID-19.
Примеры формулировки диагнозов и кодирование CОVID-19 по МКБ-10
Пример 1. Новая коронавирусная инфекция CОVID-19 (подтвержденная), среднетяжелая форма, внебольничная двусторонняя пневмония. ДН 0.
Пример 2. Новая коронавирусная инфекция CОVID-19 (подтвержденная), тяжелая форма, внебольничная двусторонняя пневмония, ОДН, .
Пример 3. Подозрение на новую коронавирусную инфекцию CОVID-19, тяжелая форма, внебольничная двусторонняя пневмония. Острый респираторный дистресс-синдром. ОДН.
Кодирования статистической информации при наличии подозрения или установленного диагноза коронавирусной инфекции COVID-19 осуществляется в соответствии с нижеследующим порядком:
• Коронавирусная инфекция, вызванная вирусом COVID-19, вирус идентифицирован (подтвержден лабораторным тестированием независимо от тяжести клинических признаков или симптомов)- U07.1
• Коронавирусная инфекция, вызванная вирусом COVID-19, вирус не идентифицирован (COVID-19 диагностируется клинически или эпидемиологически, но лабораторные исследования неубедительны или недоступны) — U07.2
• Наблюдение при подозрении на коронавирусную инфекцию — Z03.8
• Носительство возбудителя коронавирусной инфекции — Z22.8
• Контакт с больным коронавирусной инфекцией — Z20.8
• Скрининговое обследование с целью выявления коронавирусной инфекции — Z11.5
• Коронавирусная инфекция неуточненная (кроме вызванной COVID-19) — В34.2
• Коронавирусная инфекция уточненная (кроме вызванной COVID-19) — В33.8
• При наличии пневмонии, вызванной COVID-19, рубрики J12-J18 используются в качестве дополнительных кодов. При летальных исходах рубрики XXI класса МКБ-10 не используются.
2.3. Дифференциальная диагностика COVID-19
Необходимо дифференцировать новую коронавирусную инфекцию с гриппом, острыми вирусными инфекциями, вызываемыми вирусами из группы ОРВИ (риновирус, аденовирус, РС-вирус, человеческие метапневмовирусы, MERS-CoV, парагрипп), вирусными гастроэнтеритами, бактериальными возбудителями респираторных инфекций.
Длительность инкубационного периода COVID-19 может колебаться от 1 до 14 дней, однако в среднем составляет 5 дней, тогда как длительность инкубационного периода гриппа и ОРВИ, как правило, не превышает 3 дней. При гриппе заболевание начинается резко, при COVID-19 и ОРВИ, как правило, постепенно. Как при COVID-19, так и при гриппе может отмечаться высокая лихорадка, кашель, слабость. При течении ОРВИ высокая лихорадка, слабость встречаются редко. При этом при гриппе и ОРВИ одышка и затрудненное дыхание отмечаются значительно реже, чем при COVID-19.
При вирусных гастроэнтеритах ведущим будет поражение желудочно-кишечного тракта, симптомы поражения дыхательных путей, как правило, выражены минимально.
В целом при проведении дифференциальной диагностики необходимо учитывать данные эпидемиологического анамнеза, клинические симптомы и их динамику. Во всех подозрительных случаях показано обследование на SARS-COV-2 и возбудителей других респираторных инфекций.
Таблица 1. Дифференциальная диагностика COVID-19
| Диагностические критерии | COVID-2019 | Вирусные пневмонии | Пневмонии иной этиологии |
| Патогенетические факторы | SARS-CoV-2 | Грипп А,B; парагрипп; цитомегаловирус; аденовирус; РСВ | Бактерии (стрептококк), микоплазма, хламидии |
| Первые симптомы | Лихорадка, сухой кашель, затруднения дыхания, дыхательная недостаточность, редко – диарея | Лихорадка, кашель, боль в горле, миалгия, озноб | Заложенность носа, ринорея, слабость |
| Анамнез | Посещение зон эпидемии; контакт с больным COVID-19; чаще мужчина 40-60 лет | Зимний и весенний период; чаще у детей и у взрослых в коллективе | Зимний период; чаще у детей и у взрослых в коллективе |
| Лабораторные исследования | Положительный тест на нуклеиновые кислоты; нормо- или лейкопения; лимфопения; повышение С-реактивного белка | Положительный тест на нуклеиновые кислоты для вирусов (не SARS-CoV-2); лимфоцитоз | Лейкоцитоз; повышение СОЭ; повышение С- реактивного белка |
| Лучевая диагностика (КТ ОГК) | Ранняя стадия: симптом «матового стекла». Стадия прогрессирования: множественные симптомы «матового стекла», консолидация, симптом «булыжной мостовой», симптом «обратного гало». Пиковая стадия: «белое легкое». Мультифокальная, периферическая. Преимущественно двустороннее | Интерстициальное воспаление. Ретикулярные изменения Небольшие зоны «матового стекла». Утолщение стенки бронхов. Центрилобулярные очаги. Уплотнения междолевых борозд легких. Множественные фиброзные тяжи. Лимфоаденопатия. Утолщение плевры, плевральный выпот. Признаки отека легкого, ателектазы. Одно- или двустороннее. Центральное и/или периферическое и/или перибронхиально. | Бронхиальная пневмония, лобарная пневмония. Утолщение стенки бронхов. Центрилобулярные очаги Множественные участки консолидации, обширное вовлечение паренхимы легких Лимфаденопатия |
2.4. Основные подходы к терапии COVID-19
Основным подходом к терапии COVID-19 должно быть упреждающее назначение лечения до развития полного симпмтомокомплекса жизнеугрожающих состояний, а именно пневмония, ОРДС, сепсис.
Лечение COVID-19 в соответствии с протоколами настоящих рекомендаций проводится в подтвержденных и вероятных случаях заболевания.
В рамках оказания медицинской помощи необходим мониторинг состояния пациента для выявления признаков ухудшения его клинического состояния. Пациенты, инфицированные SARS-CoV-2, должны получать поддерживающую патогенетическую и симптоматическую терапию.
Лечение коморбидных состояний и осложнений осуществляется в соответствии с клиническими рекомендациями, стандартами медицинской помощи по данным заболеваниям, состояниям и осложнениям. В настоящих методических рекомендациях представлены только основные значимые особенности оказания медицинских помощи данной группе пациентов при коморбидных заболеваниях, состояниях и осложнениях на основании результатов анализа лечения пациентов с иными коронавирусными инфекциями.
Этиотропное лечение
Анализ литературных данных по клиническому опыту ведения пациентов с атипичной пневмонией, связанной с коронавирусами SARS-CoV и MERSCoV, позволяет выделить несколько этиотропных препаратов, которые рекомендовано использовать в комбинации. К ним относятся хлорохин, гидроксихлорохин, лопинавир+ритонавир, азитромицин (в комбинации с гидроксилорохином), препараты интерферонов.
Среди препаратов, которые находятся на стадии клинических испытаний у пациентов с COVID-19, можно отметить также умифеновир, ремдесивир, фавипиравир.
По опубликованным данным, указанные лекарственные препараты сегодня также могут применяются при лечении пациентов с COVID-19. Однако имеющиеся на сегодня сведения о результатах терапии данными препаратами не позволяют сделать однозначный вывод об их эффективности или неэффективности, в связи с чем их применение допустимо по решению врачебной комиссии в установленном порядке, в случае если потенциальная польза для пациента превысит риск их применения.
Среди препаратов, представляющихся перспективными для лечения COVID-19, следует отметить группу противомалярийных средств: хлорохин, гидроксихлорохин, мефлохин. Эти препараты используются для терапии малярии и некоторых других протозойных инфекций. Кроме того, в связи с противовоспалительным и иммуносупрессивным эффектом, хлорохин и гидроксихлорохин нашли свое применение в лечении пациентов с системными заболеваниями соединительной ткани, такими как ревматоидный артрит и красная волчанка. Механизм действия противомалярийных препаратов против некоторых вирусных инфекций изучен не до конца, в опубликованных данных отмечаются несколько вариантов их воздействия на COVID-19, которые препятствуют проникновению вируса в клетку и его репликации. В небольших клинических исследования было показано, что комбинация азитромицина с гидроксихлорохином усиливает противовирусный эффект последнего.
Перед назначением противомалярийных препаратов и во время приема этих препаратов следует уделить особое внимание результату ЭКГ, в частности, величине QT. Противомалярийные препараты обладают кардиотоксичностью, и их прием может сопровождаться развитием, например, синдрома удлиненного QT. Вопросы о назначении этих препаратов в случае измененной ЭКГ и о дальнейшей терапии в случае возникших на лечении изменений ЭКГ решаются строго индивидуально, в тесном взаимодействии с кардиологами.
Для контроля кардиотоксичности противомалярийных препаратов необходимо проведение инструментального и клинического мониторинга, в том числе интервала QT, у следующих групп пациентов с повышенным риском:
1.Мужчины старше 55 лет;
2.Женщины старше 65 лет;
3.Лица любого возраста, имеющие в анамнезе сердечно-сосудистые заболевания.
ЭКГ назначается перед началом лечения, контроль осуществляется 1 раз в 5 дней. Продолжительность интервала QT корригированного оценивается по формуле Bazett, она не должна превышать 480 мс. При достижении порогового значения по рекомендации врача-кардиолога индивидуально назначаются бета-адреноблокаторы (бисопролол, карведилол, небиволол, метопролол).
При появлении жалоб на аритмию, ощущение сердцебиения, боли и дискомфорт в области сердца, эпизоды слабости и головокружения, синкопальные состояния назначается внеочередное ЭКГ.
Для пациентов, не включенных в группы повышенного риска кардиотоксичности, проводится клинический мониторинг. При появлении жалоб назначается ЭКГ.
Комбинированный препарат лопинавир+ритонавир является ингибитором протеазы ВИЧ. В ранее проведенных исследованиях было показано, что он также способен подавлять активность протеазы коронавируса. Предполагаемый на основе компьютерных моделирований противовирусный механизм действия в отношении нового коронавируса связан с воздействием на основную протеазу SARS-CoV-2 (эндопептидаза С30, неструктурный протеин Nsp5). Данный препарат нашел свое применение в лечении инфекции MERS-CoV, и сегодня может быть использован для терапии инфекции, вызываемой новым коронавирусом SARS-CoV-2.
Проведенное рандомизированное контролируемое исследование продемонстрировало, что монотерапия лопинавиром+ритонавиром заболевания, вызванных SARS-CoV-2, не сокращала сроки госпитализации и не демонстрировала большую эффективность, чем стандартная симптоматическая терапия. В связи с этим применение препарата в монотерапии может быть рекомендовано только при наличии противопоказаний к назначению хлорохина, гидроксихлорохина, мефлохина.
Интерферон бета-1b (ИФН-β1b) обладает антипролиферативной, противовирусной и иммуномодулирующей активностью. В текущих клинических исследованиях инфекции MERS-CoV ИФН-β1b используется в комбинации с лопинавир+ритонавир. Проведенные ранее in vitro исследования показали, что он проявляет максимальную активность в сравнении с другими вариантами интерферонов (ИФН-α1a, ИФН-α1b и ИФНβ1a). За счет способности стимулировать синтез противовоспалительных цитокинов препараты ИФН-β1b могут оказывать положительный патогенетический эффект.
Рекомбинантный интерферон альфа 2b (ИФН-α2b) в виде раствора для интраназального введения обладает иммуномодулирующим, противовоспалительным и противовирусным действием. Механизм действия основан на предотвращении репликации вирусов, попадающих в организм через дыхательные пути.
Этиотропное лечение COVID-19, особенно у больных с сопутствующей патологией, требует внимания к возможным лекарственным взаимодействиям. Лекарственные препараты, которые запрещено или не желательно принимать с этиотропной терапией COVID-19, указаны в Приложении 5.
Принимая во внимание сходство клинической картины легких форм COVID-19 с клинической картиной сезонных ОРВИ, до подтверждения этиологического диагноза в схемы терапии следует включать препараты, рекомендуемые для лечения сезонных ОРВИ, такие как интраназальные формы интерферона альфа, препараты индукторов интерферона, а также противовирусные препараты с широким спектром активности, такие как умифеновир.
Перечень возможных к назначению лекарственных препаратов для этиотропной терапии COVID-19 приведен в приложении 7. Рекомендованные схемы лечения в зависимости от тяжести заболевания приведены в приложении 8. Учитывая отсутствием объективных доказательств эффективности применения вышеуказанных препаратов при COVID-19, назначение лечения должно обязательно сопровождаться получением добровольного информированного согласия пациента (или его законного представителя).
Согласно рекомендациям ВОЗ, возможно назначение препаратов с предполагаемой этиотропной эффективностью «off-label» (то есть применение с медицинской целью не соответствует инструкции по медицинскому применению), при этом их применение должно соответствовать этическим нормам, рекомендованным ВОЗ, и осуществляться на основании Федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», Федерального закона от 12 апреля 2010 г. № 61-ФЗ «Об обращении лекарственных средств», Национального стандарта Российской Федерации ГОСТ Р ИСО 14155-2014 «Надлежащая клиническая практика», приказа Министерства здравоохранения Российской Федерации от 1 апреля 2016 г. № 200н «Об утверждении правил надлежащей клинической практики» (зарегистрирован Министерством юстиции Российской Федерации 23 августа 2016 г., регистрационный № 43357), Хельсинкской декларации Всемирной медицинской ассоциации (ВМА) об этических принципах проведения исследований с участием человека в качестве субъекта, декларированных на 64-ой Генеральной ассамблее ВМА, Форталеза, Бразилия, 2013 г.
Вышеуказанная практика оценки целесообразности применения лекарственных препаратов вне показаний, указанных в инструкции по медицинскому применению, является общепризнанной в мире. В текущих условиях распространения новой коронавирусной инфекции и ограниченности доказательной базы по лечению COVID-19, использование препаратов в режиме «off-label» для оказания медицинской помощи пациентам с COVID-19 базируется на международных рекомендациях, а также согласованных экспертных мнениях, основанных на оценке степени пользы и риска при использовании терапии в режиме «off-label».
Патогенетическое лечение
Регидратация. При лечении COVID-19 необходимо обеспечивать достаточное поступление жидкости в организм. Восполнение суточной потребности в жидкости должно обеспечиваться преимущественно за счет пероральной регидратации. Суточная потребность в жидкости должна рассчитываться с учетом лихорадки, одышки, потерь жидкости при диарее, рвоте (в случае наличия у пациента таких симптомов). В среднем достаточное количество жидкости (1,5-2 литра в сутки и более, если нет противопоказаний по соматической патологии). При выраженной интоксикации, а также при дискомфорте в животе, тошноте и/или рвоте показаны энтеросорбенты (диоксид кремния коллоидный, полиметилсилоксанаполигидрат и другие).
У пациентов в тяжелом состоянии (отделения реанимации и интенсивной терапии) при наличии показаний проводится инфузионная терапия. Следует с осторожностью подходить к инфузионной терапии, поскольку избыточные трансфузии жидкостей могут ухудшить насыщение крови кислородом, особенно в условиях ограниченных возможностей искусственной вентиляции легких, а также спровоцировать или усугубить проявления ОРДС. Объем инфузионной терапии должен составлять 10-15 мл/кг/сут.
При проведении инфузионной терапии важное значение имеет скорость введения жидкости. Чем меньше скорость введения жидкости, тем безопаснее для пациента.
В условиях проведения инфузионной терапии врач оценивает суточный диурез, динамику артериального давления, изменения аускультативной картины в легких, гематокрита (не ниже 0.35/л).
При снижении объема диуреза, повышении артериального давления, увеличения количества хрипов в легких, снижении гематокрита объем парентерально вводимой жидкости должен быть уменьшен.
Для снижения объема инфузионной терапии поддержание нутритивного статуса пациента при необходимости нужно проводить методом зондового питания с использованием стандартных и полуэлементарных смесей для энтерального питания. Питание должно быть частым и дробным для исключения переполнения желудка и уменьшения экскурсии легких.
В патогенезе ОРДС вследствие COVID-19 основную роль играет избыточный ответ иммунной системы со стремительно развивающимся тяжелым жизнеугрожающим синдромом высвобождения цитокинов. Проведенные исследования показали, что смертность при COVID-19 ассоциирована, в том числе с повышением уровня интерлейкина-6 (ИЛ-6). Потенциальная польза ингибиторов рецепторов интерлейкина 6 для пациентов с COVID-19 состоит в подавлении цитокинового шторма, который может быть более важным и длительно действующим фактором развития поражения легких, чем собственно вирусная инфекция.
В настоящее время ингибиторы рецепторов ИЛ-6 тоцилизумаб и сарилумаб широко используются для лечения ревматоидного артрита. В КНР у пациентов с COVID-19 наиболее изучен препарат тоцилизумаб, который применялся при тяжелом респираторном дистресс-синдроме с признаками тяжелого жизнеугрожающего синдрома, высвобождения цитокинов и позволял у большинства достичь нормализации температуры тела, снижения выраженности клинических симптомов и потребности в кислороде уже после однократного введения препарата (400 мг внутривенно капельно).
При применении препаратов блокирующих, провоспалительные цитокины, следует учитывать соотношение пользы и риска для больного. Анализ результатов ведения пациентов с тяжелым течением COVID-19 показал, что наиболее эффективно назначение препаратов из этой группы в максимально короткие сроки с 8-го по 14-й день от момента начала заболевания.
Значимыми клинико-лабораторными признаками такого состояния могут быть: внезапное нарастание клинических проявлений через 1-2 недели от момента начала заболевания, сохраняющаяся или вновь появившаяся фебрильная лихорадка, выраженная лимфопения в общем анализе крови, снижение количества Т- и В-лимфоцитов, значительное повышение уровня Д-димера (>1500) или его быстрое нарастание и/или высокие уровни интерлейкина-6 (>40 пг/мл) и/или повышение уровня С-реактивного белка более 75 мг/л, интерстициальное поражение легких. Противопоказаниями для назначения ингибиторов рецепторов ИЛ-6 является: сепсис подтвержденный патогенами, отличными от COVID-19; наличие сопутствующих заболеваний, связанных, согласно клиническому решению, с неблагоприятным прогнозом; иммуносупрессивная терапия при трансплантации органов; нейтропения (АКН) составляет менее 0,5 х109; повышение уровня АСТ или АЛТ более чем в 5 раз превышает верхнюю границу нормы; тромбоцитопения <50 000/мм3.
Для лечения пациентов с COVID-19 со среднетяжелым и тяжелым течением рекомендовано включить препарат тоцилизумаб в дозе 4-8 мг/кг (средняя доза 400 мг); при частичном или неполном ответе эту дозу вводят повторно через 12 часов. Максимум 4 дозы с интервалом 12 часов.
Пациенты с тяжелым течением COVID-19 имеют высокий риск развития ДВС и венозной тромбоэмболии. Рекомендовано включать в схемы терапии таких пациентов препараты низкомолекулярного гепарина. Критерием назначения препаратов могут быть совокупные изменения в общем анализе крови (тромбоцитопения) и коагулограмме (повышение уровня Д-димера, протромбинового времени) или риск развития коагулопатии, который был стратифицирован по шкале сепсис-индуцированной коагулопатии (СИК). Диагностические критерии сепсис-индуцированной коагулопатии приведены в таблице 2.
Таблица 2. Диагностические критерии сепсис-индуцированной коагулопатии
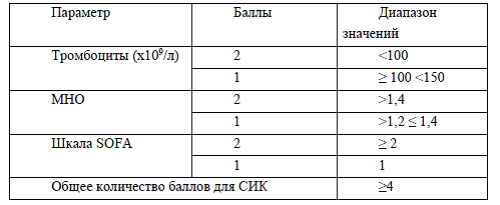
В исследованиях показано, что применение низкомолекулярного гепарина приводило в снижению числа летальных случаев: 28-дневная летальность пациентов, получавших гепарин, была ниже, чем у не получавших, в группе пациентов, имеющих риск по шкале СИК ≥4 (40,0% против 64,2%, Р=0,029) или уровень Д-димера в 6 раз выше верхней границы нормы (32,8% против 52,4%, Р=0,017).
Алгоритм мониторинга осложнений у пациентов с тяжелым течением COVID-19 и показания к назначению тоцилизумаба представлены в Приложении 6). С целью профилактики отека головного мозга и отека легких пациентам целесообразно проводить инфузионную терапию на фоне форсированного диуреза (фуросемид 1% 2–4 мл в/м или в/в болюсно).
С целью улучшения отхождения мокроты при продуктивном кашле назначают мукоактивные препараты (ацетилцистеин, амброксол, карбоцистеин).
Бронхолитическая ингаляционная терапия (с использованием небулайзера) с использованием сальбутамола, фенотерола, с применением комбинированных средств (ипратропия бромид+фенотерол) целесообразна при наличии бронхообструктивного синдрома.
Симптоматическое лечение
— Симптоматическое лечение включает: купирование лихорадки (жаропонижающие препараты – парацетамол);
— комплексную терапию ринита и/или ринофарингита (увлажняющие/ элиминационные препараты, назальные деконгестанты);
— комплексную терапию бронхита (мукоактивные, бронхолитические и прочие средства).
Жаропонижающие назначают при температуре выше 38,0-38,5ºС. При плохой переносимости лихорадочного синдрома, головных болях, повышении артериального давления и выраженной тахикардии (особенно при наличии ишемических изменений или нарушениях ритма) жаропонижающие препараты используют и при более низких цифрах. Наиболее безопасным препаратом является парацетамол.
Для местного лечения ринита, фарингита, при заложенности и/или выделениях из носа начинают с солевых средств для местного применения на основе морской воды (изотонических, а при заложенности – гипертонических). В случае их неэффективности показаны назальные деконгенстанты. При неэффективности или выраженных симптомах могут быть использованы различные растворы с антисептическим действием.
Антибактериальная терапия при осложненных формах инфекции
Выбор антибиотиков и способ их введения осуществляется на основании тяжести состояния пациента, анализа факторов риска встречи с резистентными микроорганизмами (наличие сопутствующих заболеваний, предшествующий прием антибиотиков и др.), результатов микробиологической диагностики.
У пациентов в тяжелом состоянии (ОРИТ) рекомендована комбинированная терапия: защищенные аминопенициллины (амоксициллин/клавуланат, амоксициллин/сульбактам), цефалоспорины III поколения (цефтриаксон, цефотаксим цефтаролина фосамил,) в/в в комбинации с азитромицином или кларитромицином. Альтернативой является применение цефалоспоринов Ш поколения (цефтриаксон, цефтотаксим) в/в в комбинации с респираторным фторхинолоном (левофлоксацин, моксифлоксацин) в/в.
По данным предыдущих эпидемий гриппа (2009-2010 гг.) и вспышек коронавирусной инфекции (2004 г., 2012 г.) было показано увеличение частоты обнаружения инфицирования золотистым стафилококком, в том числе MRSA. Учитывая этот факт, у отдельных категорий пациентов (недавно перенесенные оперативные вмешательства, госпитализации или пребывание в доме престарелых, наличие постоянного внутривенного катетера, диализ) целесообразно эмпирическое назначение препаратов, обладающих антистафилококковой активностью (цефтаролина фосамил, линезолид, ванкомицин) в комбинации с азитромицином в/в или респираторным фторхинолоном в/в.
У пациентов с факторами риска инфицирования P. aeruginosa (длительная терапия системными ГК, сопутствующие хронические заболевания, муковисцидоз, вторичные бронхоэктазы, недавний прием системных антибиотиков) рекомендованы комбинация β-лактамного антибиотика с антисинегнойной активностью (пиперациллин/тазобактам, меропенем, имипенем/циластатин, дорипенем) с ципрофлоксацином или левофлоксацином. Альтернативным вариантом может быть комбинация β-лактамного препарата с антисинегнойной активностью с аминогликозидами II-III поколения и макролидами, либо респираторным фторхинолоном.
В соответствии с алгоритмом назначения антибактериальной терапии при COVID-19, предложенным итальянскими специалистами в начале 2020 года, при наличии перечисленных выше факторов риска инфицирования P. aeruginosa, без риска множественной резистентности (MDR) или экстремальной резистентности (XDR), рекомендованы цефалоспорины с антисинегнойной активностью (цефтазидим, цефипим), фторхинолоны (например, ципрофлоксацин, левофлоксацин), а при наличии риска MDR/XDR рекомендована карбапенем-сберегающая терапия (цефтолозан/тазобактам).
В случае клинической неэффективности, развитии нозокомиальных осложнений выбор режима антимикробной терапии осуществлять на основании выявления факторов риска резистентных возбудителей, анализе предшествующей терапии, результатов микробиологической диагностики (цефтолозан/тазобактам, пиперациллин/тазобактам, цефепим/сульбактам, меропенем, дорипенем, имипенем/циластатин, цефтазидим/авибактам, тигециклин, азтреонам, амикацин и др.).
2.5. Основные принципы терапии неотложных состояний, вызванных новой коронавирусной инфекцией
Показания для перевода в ОРИТ (достаточно одного из критериев):
•ЧДД более 30/мин
•SpO2 93%
•PaO 2 /FiO 2 300 мм рт.ст.
•прогрессирование пневмонии (нарастание площади инфильтративных изменении более чем на 50% через 24 48 часов)
•снижение уровня сознания
•необходимость респираторной поддержки (неинвазивной и инвазивной вентиляции легких)
•нестабильная гемодинамика (систолическое АД менее 90 мм рт.ст. или диастолическое АД менее 60 мм рт.ст., потребность в вазопрессорных препаратах, диурез мен ее 0,5 мл/кг/час)
•синдром полиорганной недостаточности
•qSOFA 2 балла
•лактат артериальной крови 2 ммоль
Интенсивная терапия острой дыхательной недостаточности
Развитие острой дыхательной недостаточности является одним из наиболее частых осложнений COVID-19. У пациентов с тяжелым и крайне тяжелым течением (10 15%) примерно после 5 го дня болезни сохраняется лихорадка, появляются симптомы дыхательной недостаточности, прогрессируют инфильтративные изменения в легких (вирусная пневмония), ОРДС.
Даже при легком течении COVID-19 при проведении КТ легких у большинства пациентов отмечены инфильтративные изменения так, SARS CoV-2 обнаруживался в носоглоточных смыв ах у 59% пациентов а наличие инфильтративных изменений на КТ легких у 88% пациентов с вероятным COVID 19.
Особенности вирусной пневмонии и ОРДС при COVID-19 ОРДС при COVID 19 диагностирован в среднем на 8 е сутки от начала заболевания, частота развития ОР ДС при поступлении в ОРИТ около 60%, индекс PaO2/FiO2 при поступлении в ОРИТ 136 (103 234) мм рт.ст.
У пациентов с ОРДС вследствие COVID-19 описаны 2 различных варианта поражений легких
1. Малорекрутабельные легкие (вирусная пневмония, более ранняя стадия): нормальная податливость легочной ткани, участки только матового стекла на КТ легких, локализованные субплеврально и вдоль междолевых щелей, низкая рекрутабельность легких показана ИВЛ в положении л ежа на животе (прон-позиции), РЕЕР 10 12 см вод.ст.
2. Рекрутабельные легкие ( ОРДС), 20 30 от всех ОРДС: низкая податливость респираторной системы, коллапс и ателектазирование альвеол, увеличение массы легочной ткани («влажные легкие»), высокая рекрутабельность легких показана ИВЛ в прон-позиции, РЕЕР 15 20 см вод.ст.
Алгоритм оказания помощи при ОДН может быть следующим:
Пациентам с острой дыхательной недостаточностью вследствие COVID-19 рекомендовано использовать пошаговый подход в выборе методов респираторной терапии для улучшения результатов лечения: при ОРДС легкой степени PaO2/FiO2 200-300 мм рт.ст. или SpO2 80-90% при дыхании воздухом) рекомендовано использование стандартной оксигенотерапии (через лицевую маску или назальные канюли), высокопоточной оксигенации (неинвазивной ИВЛ (в сочетании с прон-позицией, при ОРДС средней и тяжелой степени PaO2/FiO2 обычно менее 150 мм рт.ст. или SpO2 менее 75% при дыхании воздухом) показана интубация трахеи и инвазивная ИВЛ в сочетании с прон-позицией (схема 1).

Рис. 1. Пошаговый подход в выборе респираторной терапии COVID-19
Окигенотерапия и НИВЛ.
У пациентов с COVID-19 и насыщением гемоглобина кислородом менее 92% рекомендовано начало оксигенотерапии до достижения 96 98%.
Пациентам с гипоксемической ОДН вследствие COVID-19 на первом этапе рекомендовано использовать высокопоточную оксигенацию с потоком 30-60 л/мин вместо стандартной оксигенотерапии или НИВЛ, так как она имеет преимущества в обеспечении адекватной оксигенации и не увеличивает риск передачи инфекции; при использовании высокопоточной оксигенотерапии рекомендовано надеть на пациента защитную маску.
Пациентам с COVID-19 рекомендовано сочетание оксигенотерапии (стандартной или высокопоточной) с положением пациент а лежа на животе не менее 12-16 часов сутки, что приводит к улучшению оксигенации и возможному снижению летальности.
У пациентов с гипоксемической (ОДН при COVID-19 НИВЛ и высокопоточная оксигенация рекомендована при сочетании низкой рекрутабельности альвеол (вирусная (поли) очаговая пневмония) с незначительно сниженной или нормальной податливостью легких и грудной стенки, продемонстрировано преимущество высокопоточной оксигенации пред НИВЛ у этих пациентов.
При отсутствии технической возможности проведения высокопоточной оксигенотерапии или ее неэффективности рекомендовано использование неинвазивной вентиляции аппаратами Н ИВЛ для стационарного или домашнего использования в режиме СРАР до 15-18 см вод.ст. см. клинические рекомендации ФАР «Применение неинвазивной вентиляции легких»).
При неэффективности неинвазивной вентиляции гипоксемии, метаболическом ацидозе или отсутствии увеличения индекса PaO2/FiO2 в течение 2 часов, высокой работе дыхания (десинхронизация с респиратором, участие вспомогательных мышц, «провалы» во время триггирования вдоха на кривой «давление время») показана интубация трахеи и переход к традиционной ИВЛ.
При наличии показаний у пациентов с ОРДС не следует задерживать интубацию трахеи и начало ИВЛ, так как отсрочка интубации трахеи при ОРДС ухудшает прогноз. При этом следует иметь в виду, что прогрессирование дыхательной недостаточности может происходить чрезвычайно быстро.
НИВЛ предпочтительнее использовать (по сравнению с высокопоточной оксигенацией) только у пациентов с сопутствующими заболеваниями ХОБЛ, хронической сердечной недостаточностью.
Применение НИВЛ рекомендовано только при следующих условиях: сохранность сознания, стабильная гемодинамика, возможности сотрудничать с персон алом, отсутствие клаустрофобии (при применении шлемов) и сохранение механизма откашливания мокроты.
Неинвазивная респираторная поддержка не рекомендуется в следующих случаях (уровень достоверности доказательств 3, уровень убедительности рекомендаций В):
1) отсутствие самостоятельного дыхания;
2) нестабильная гемодинамика (ишемия или инфаркт миокарда, жизнеугрожающая аритмия, неконтролируемая артериальная гипертензия);
3) невозможность обеспечить защиту дыхательных путей (нарушение кашля и глотания) и высокий риск аспирации;
4) избыточная бронхиальная секреция;
5) признаки нарушения сознания (возбуждение или угнетение сознания), неспособность пациента к сотрудничеству с медицинским персоналом;
6) лицевая травма, ожоги, анатомические нару шения, препятствующие установке маски;
7) выраженное ожирение;
8) неспособность пациента убрать маску с лица в случае рвоты;
9) активное кровотечение из желудочно кишечного тракта;
10) обструкция верхних дыхательных путей;
11) дискомфорт от маски;
12) операции на верхних дыхательных путях.
Показаниями для интубации трахеи являются (достаточно одного критерия):
— гипоксемия (SpO2< несмотря на высокопоточную оксигенотерапию или НИВЛ в положении лежа на животе,
— ЧДД более 35 в мин,
— нарастание видимой экскурсии грудной клетки,
— нарушение /изменение сознания,
— ухудшение визуализационной картины легких,
— остановка дыхания,
— стабильная гемодинамика.
Инвазивная ИВЛ
Проведение ИВЛ направлены на обеспечение адекватного газообмена и минимизации потенциального ятрогенного повреждения легких. Основная стратегия применения ИВЛ при COVID-19 основана на временных клинических рекомендациях ФАР «Диагностика и интенсивная терапия острого респираторного дистресс-синдрома», 2020 (см. Электронную библиотеку Цикла).
Медикаментозная седация и миоплегия при ИВЛ
При проведении ИВЛ пациентам с ОРДС легкой и средней степени следует использовать «легкий» уровень седации (оценке по Ричмондской шкале ажитации седации ( от 1 до 3 баллов), так как такая с тратегия уменьшает длительность респираторной поддержки и улучшает исход, желательно избегать примени для седации бензодиазепинов (см. Методические рекомендации. Седация пациентов в ОАРИТ Электронная библиотека Цикла).
У пациентов с тяжелым ОРДС (PaO2/FiO2 менее 120 мм рт.ст. при РЕЕР более 5 мбар) рекомендовано использовать нейромышечную блокаду, но только в течение первых 48 часов после интубации трахеи, что может приводить к уменьшению вентилятор ассоциированного повреждения легких и снижению летальности; рутинное применение миорелаксантов для синхронизации с респиратором противопоказано.
Показания для ЭКМО
У пациентов с COVID-19 при сочетании ОРДС тяжелой степени, малорекрутабельных легких и острого легочного сердца (или высокого риска острого легочного сердца) следует как можно раньше начинать применение экстракорпоральной мембранной оксигенации, так как это приводит к снижению летальности.
Критериями начала ЭКМО являются:
• PaO2/FiO2 <80 мм рт.ст. (при РЕЕР выше 15 см вод.ст и ИВЛ в положении лежа на животе;
• рН<7,2;
• Оценка по шкале повреждения легких (более 3 баллов).
У пациентов с ОРДС вследствие COVID-19 рекомендована оценка по Шкале острого легочного сердца для решения вопроса о необходимости применении ЭКМО 3-4 балла соответствуют высокому риску ОЛС:
• Пневмония как причина ОРДС (1 балл)
• PaO2/FiO2 150 мм рт.ст. (1 балл)
• PaСO2 >48 мм рт.ст. (1 балл)
• Движущее давление 18 мбар (1 балл)
• Прекращение респираторной поддержки
У пациента с ОРДС вследствие COVID-19 рекомендовано продлевать респираторную поддержку (до 14 суток и более) даже при положительной динамике оксигенирующей функции легких, так как при COVID-19 возможно повторное ухудшение течения ОРДС, средняя продолжительность ИВЛ у выживших составляет 14-21 день.
Более подробно интенсивная терапия пациентов с тяжелой коронавирусной инфекцией изложена в Методических рекомендациях ФАР «Анестезиолого-реанимационное обеспечение пациентов с новой коронавирусной инфекцией COVID-19» (см. Электронную библиотеку Цикла).
2.6. Общие принципы терапии новой коронавирусной инфекции в акушерской практике
Этиотропное лечение беременных, рожениц и родильниц
Этиотропное лечение COVID-19 женщин в период беременности и кормления грудью в настоящее время не разработано. Рекомбинантный интерферон бета-1b, противомалярийные препараты противопоказаны к применению во время беременности. Однако в качестве этиотропной терапии возможно назначение противовирусных препаратов с учетом их эффективности против COVID-19 по жизненным показаниям. В остальных случаях следует учитывать их безопасность при беременности и в период грудного вскармливания.
Лечение должно быть начато как можно раньше, что в большей степени обеспечивает выздоровление. Противовирусные препараты беременным с тяжелым или прогрессирующим течением заболевания необходимо назначать и в более поздние сроки от начала заболевания.
При назначении противовирусных препаратов кормящим женщинам решение вопроса о продолжении грудного вскармливания зависит от тяжести состояния матери.
Патогенетическое лечение у беременных, рожениц и родильниц
Жаропонижающим препаратом первого выбора является парацетамол, который назначается по 500-1000 мг до 4 раз в день (не более 4 г в сутки).
Симптоматическое лечение у беременных, рожениц и родильниц
Во время беременности (II и III триместры), в послеродовом и постабортном периоде возможно применение муколитических средств с помощью mesh-небулайзера (амброксол 2–3- мл с изотоническим раствором 2 мл 3 раза в день) и бронходилататоров (ипратропия бромид + фенотерол по 20 капель в 2–4 мл изотонического раствора 2 раза в день). Во время беременности (I, II и III триместры), в послеродовом и постабортном периоде в качестве бронходилататора также может применяться сальбутамол с помощью mesh-небулайзера (2,5–5 мг 2 раза в день).
Необходимым компонентом комплексной терапии является адекватная респираторная поддержка. Показатели сатурации кислорода должны определяться у всех беременных с клиникой острого респираторного заболевания и/или с пневмонией.
Показаниями для перевода ОРИТ при коронавирусной инфекции являются быстропрогрессирующая ОДН (ЧД > 25 в 1 мин, SpO2 < 92%, а также другая органная недостаточность (2 и более балла по шкале SOFA).
Особенности антибактериальной терапии у беременных, рожениц и родильниц
При осложненных формах инфекции антибактериальная терапия должна быть назначена в течение первых 2-3 часов после госпитализации.
Пациенткам с тяжелым течением заболевания антибактериальные препараты вводятся внутривенно.
При вторичной вирусно-бактериальной пневмонии (наиболее вероятные возбудители – Streptococcus pneumoniae, Staphylococcus aureus и Haemophilus influenza) предпочтительнее использовать следующие схемы антибиотикотерапии:
• цефалоспорин III поколения ± макролид;
• защищенный аминопенициллин ± макролид;
При третичной бактериальной пневмонии (наиболее вероятные возбудители – метициллинрезистентные штаммы Staphylococcus aureus, Haemophilus influenza) обосновано назначение следующих препаратов (в различных комбинациях):
• цефалоспорин IV поколения ± макролид;
• карбапенемы;
• ванкомицин;
• линезолид.
К антибактериальным лекарственным средствам противопоказанным при беременности, относятся тетрациклины, фторхинолоны, сульфаниламиды.
Контроль кардиотоксичности при применении препаратов, применяемых в лечении COVID-19 (хлорохина, гидроксихлорохина, макролидов, фторхинолонов), представлены в Приложении 9 Временных методических рекомендаций (см. Электронную Библиотеку Цикла).
Акушерская тактика при COVID-19
Акушерская тактика определяется несколькими аспектами: тяжестью состояния пациентки, состоянием плода, сроком гестации. При средней степени тяжести и тяжелом течении заболевания до 12-й недели гестации в связи с высоким риском перинатальных осложнений, связанных как с воздействием вирусной инфекции, так и эмбриотоксичным действием лекарственных препаратов, возможно прерывание беременности после излечения инфекционного процесса. При отказе пациентки от прерывания беременности необходима биопсия ворсин хориона или плаценты до 12-14-й недель или амниоцентез с 16 недель гестации для выявления хромосомных аномалий плода.
Прерывание беременности и родоразрешение в разгар заболевания сопряжено с увеличением показателя материнской летальности и большим числом осложнений: утяжеление основного заболевания и вызванных им осложнений, развитие и прогрессирование дыхательной недостаточности, возникновение акушерских кровотечений, интранатальная гибель плода, послеродовые гнойно-септические осложнения.
Однако при невозможности устранения гипоксии на фоне ИВЛ или при прогрессировании дыхательной недостаточности, развитии альвеолярного отека легких, а также при рефрактерном септическом шоке по жизненным показаниям в интересах матери и плода показано экстренное абдоминальное родоразрешение (кесарево сечение) с проведением всех необходимых мероприятий по профилактике коагулопатического и гипотонического акушерского кровотечения.
В сроке беременности до 20 недель экстренное кесарево сечение можно не проводить, так как беременная матка в этом сроке не влияет на сердечный выброс. В сроке беременности 20-23 недели экстренное кесарево сечение проводится для сохранения жизни матери, но не плода, а в сроке более 24 недель – для спасения жизни матери и плода.
В случае развития спонтанной родовой деятельности в разгар заболевания (пневмонии) роды предпочтительно вести через естественные родовые пути под мониторным контролем состояния матери и плода.
Предпочтительным методом обезболивания является регионарная аналгезия при отсутствии противопоказаний. Противовирусная, антибактериальная, детоксикационная терапия, респираторная поддержка проводятся по показаниям.
Во втором периоде для профилактики развития дыхательной и сердечнососудистой недостаточности ограничить потуги. При необходимости быстрого окончания родов следует применить вакуум-экстракцию или акушерские щипцы.
Кесарево сечение выполняется при наличии абсолютных акушерских показаний, а также в случае непредотвратимости/неизбежности летального исхода матери с целью попытки сохранения жизни плода.
Анестезиологическое обеспечение операции кесарева сечения при тяжелом течении заболевания: в отсутствии признаков выраженной полиорганной недостаточности (до 2 баллов по шкале SOFA) возможно применение регионарных методов обезболивания на фоне респираторной поддержки, при выраженной полиорганной недостаточности – тотальная внутривенная анестезия с ИВЛ.
Всем пациенткам, независимо от срока беременности, показана профилактика кровотечения.
Во всех случаях вопрос о времени и методе родоразрешения решается индивидуально.
Клиническими критериями выписки из стационара беременных и родильниц являются:
• нормальная температура тела в течение 3-х дней;
• отсутствие симптомов поражения респираторного тракта;
• восстановление нарушенных лабораторных показателей;
• отсутствие акушерских осложнений (беременности, послеродового периода).
Выписка из стационара проводится после двукратного отрицательного результата лабораторного исследования на наличие РНК SARS-CoV-2 с интервалом не менее 1 дня.
Прогноз для матери и плода зависит от триместра гестации, в котором возникло заболевание, наличия преморбидного фона (курение, ожирение, фоновые заболевания органов дыхательной системы и ЛОР-органов, сахарный диабет, ВИЧ-инфекция), степени тяжести инфекционного процесса, наличия осложнений и своевременности начала противовирусной терапии.
Тактика ведения новорожденных в условиях пандемии коронавируса COVID-19
Маршрутизация новорожденных высокого риска по развитию COVID-19 основывается на выделении групп риска в зависимости от инфицирования матери.
Потенциально инфицированным COVID-19 считается ребенок, рожденный от матери:
— с наличием подтвержденной инфекции COVID-19 в период от 14 дней до рождения и от рождения до 28 дня постнатального периода;
— находившейся на самоизоляции (из группы подлежащих карантину по контакту с инфицированным SARS-CoV-2);
Инфицированным новорожденный считается при положительном результате исследования методом ПЦР на наличие SARS-CoV-2 в биоматериале, вне зависимости от наличия или отсутствия клинической картины.
Ведение потенциально инфицированных COVID-19 новорожденных
В родильном зале
• Для присутствия на родах и перемещения ребенка должна быть заранее выделенная врачебно-сестринская бригада для новорожденного. Использование средств индивидуальной защиты обязательно.
• Число людей, оказывающих помощь в помещении должно быть минимизировано, чтобы уменьшить контакт с больным.
• Не рекомендовано отсроченное пережатие пуповины; не рекомендован контакт мать-ребенок; к груди не прикладывается, максимально быстро выносится из родильного зала.
• В зависимости от клинического состояния женщины возможно поддержание лактации для последующего грудного вскармливания ребенка после выздоровления матери
• При необходимости реанимационная помощь оказывается в свободном родильном зале или в специально выделенном помещении.
• У ребенка берутся мазки из носа и ротоглотки на COVID-19 сразу после перемещения из родильного зала, затем не реже, чем на третий и седьмой-десятый день жизни
• Предметы диагностики и лечения (стетоскоп, термометр и др.) и средства ухода должны быть индивидуального использования для каждого ребенка, после его перевода должны быть обработаны в соответствии с правилами.
• Врачи, медсестры и другой персонал, контактирующий с ребенком, должны находиться в средствах индивидуальной защиты.
• После рождения ребенок должен быть выведен из помещений, предназначенных для беременных, рожениц и родильниц с COVID-19(+) и изолирован в специально выделенном отделении (обычно отделение детской больницы). Транспортировка производится в транспортном кувезе, персонал использует средства защиты. Специально выделенный медицинский автотранспорт подлежит дезинфекции по правилам работы с особо опасными инфекциями.
• Вакцинация и неонатальный скрининг откладываются до установления COVID-отрицательного статуса.
• При необходимости медицинская помощь новорожденному оказывается в соответствии с клиническими рекомендациями.
Основная литература
- Хаитов Р.М., Иммунотерапия [Электронный ресурс] / под ред. Хаитова Р.М., Атауллаханова Р.И., Шульженко А.Е. — М. : ГЭОТАР-Медиа, 2020. — 768 с. — ISBN 978-5-9704-5372-8 — Режим доступа: https://www.rosmedlib.ru/book/ISBN9785970453728.html
- Шамшева О. В., Грипп и ОРВИ у детей [Электронный ресурс] / О. В. Шамшева — М. : ГЭОТАР-Медиа, 2018. — 112 с. — ISBN 978-5-9704-4396-5 — Режим доступа: https://www.rosmedlib.ru/book/ISBN9785970443965.html
- Ющук Н.Д., Инфекционные болезни [Электронный ресурс] : национальное руководство / Под ред. Н.Д. Ющука, Ю.Я. Венгерова. — М. : ГЭОТАР-Медиа, 2015. — 1056 с. (Серия «Национальные руководства») — ISBN 978-5-9704-3265-5 — Режим доступа: https://www.rosmedlib.ru/book/ISBN9785970432655.html
- Ющук Н.Д., Инфекционные болезни : национальное руководство / под ред. Н.Д. Ющука, Ю.В. Венгерова. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2018. — 1104 с. (Серия «Национальные руководства») — ISBN 978-5-9704-4412-2 — Режим доступа: https://www.rosmedlib.ru/book/ISBN9785970444122.html
- Яковлев С.В., Схемы лечения. Инфекции [Электронный ресурс] / Яковлев С.В. — М. : Литтерра, 2020. — 256 с. (Серия «Схемы лечения») — ISBN 978-5-4235-0340-6 — Режим доступа: https://www.rosmedlib.ru/book/ISBN9785423503406.html
Дополнительная литература
- Постановление Правительства РФ от 31.01.2020 № 66 «О внесении изменения в перечень заболеваний, представляющих опасность для окружающих»: СПС КонсультантПлюс.
- Приказ Минздрава России от 19.03.2020 № 198н (ред. от 02.04.2020) «О временном порядке организации работы медицинских организаций в целях реализации мер по профилактике и снижению рисков распространения новой коронавирусной инфекции COVID-19»: СПС КонсультантПлюс.
- Коллектив авторов. Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Версия 5 (08.04.2020). — М.: Минздрав РФ, 2020. — 122 с.
- Коллектив авторов. Клинические рекомендации. Применение неинвазивной вентиляции легких. — М.: ФАР, 2013. — 16 с.
- Коллектив авторов. Методические рекомендации. Применение неинвазивной вентиляции легких. — М.: ФАР, 2020. — 42 с.
- Коллектив авторов. Клинические рекомендации. Диагностика и интенсивная терапия острого респираторного дистресс-синдрома. — М.: ФАР, 2020. — 100 с.
- Коллектив авторов. Методические рекомендации. Седация пациентов в отделениях анестезиологии, реанимации, интенсивной терапии. — М.: ФАР, 2020. — 38 с.
- Коллектив авторов. Методические рекомендации. Анестезиолого-реанимационное обеспечение пациентов с новой коронавирусной инфекцией COVID-19. — М.: ФАР, 2020. — 71 с.
- Морозов С.П. Обеспечение COVID-готовности отделений лучевой диагностики. — М.: Радиология Москвы, 2020. — 71 с.
- Справочник по профилактике и лечению COVID-19 / под ред. Тинбо Лян, 2020. — 54 с.



0 комментариев